心臓血管外科
患者さまに合った治療を提供しています


- 副院長
- 大川 育秀
- 日本心臓血管外科学会 評議員
- 日本冠動脈外科学会 評議員
- 日本冠疾患学会 評議員
- 日本AHVS/OPCAB 研究会 世話人
- CCTSurgical 世話人
- 日本心臓血管外科学会 評議員
- 日本冠動脈外科学会 評議員
- 日本冠疾患学会 評議員
- 日本AHVS/OPCAB 研究会 世話人
- CCTSurgical 世話人
- ※画像の無断転用は禁止です
| 2023年 年間症例実績 | 症例数 | ||
|---|---|---|---|
| 心臓大血管 | 424例 | ||
| TAVI | 119例 | ||
| MICS | 71例 | ||
| TEVAR | 35例 | ||
| 腹部大動脈 | 90例 | ||
| 人工血管置換術 | 18例 | ||
| EVAR | 72例 | ||
| 末梢血管・その他 | 118例 | ||
“体に対する負担が少ない手術”です
Minimally Invasive Cardiac Surgeryの略で、心臓低侵襲手術のことを意味します。
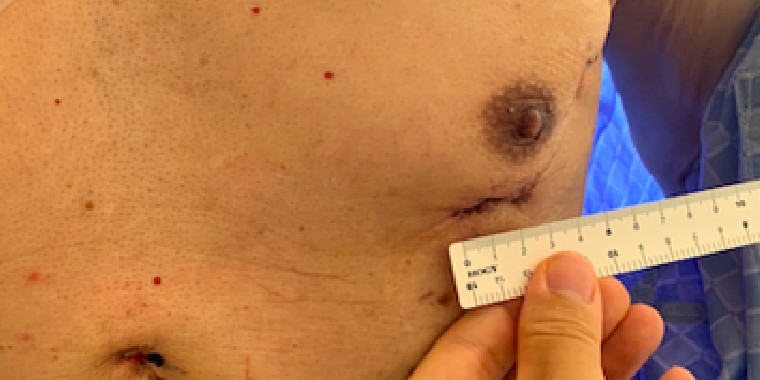
従来であれば胸骨という胸の真ん中を約20cm程切開しますが、MICSでは肋骨の間を3〜5cm程切開して行います。


- ※画像の無断転用は禁止です
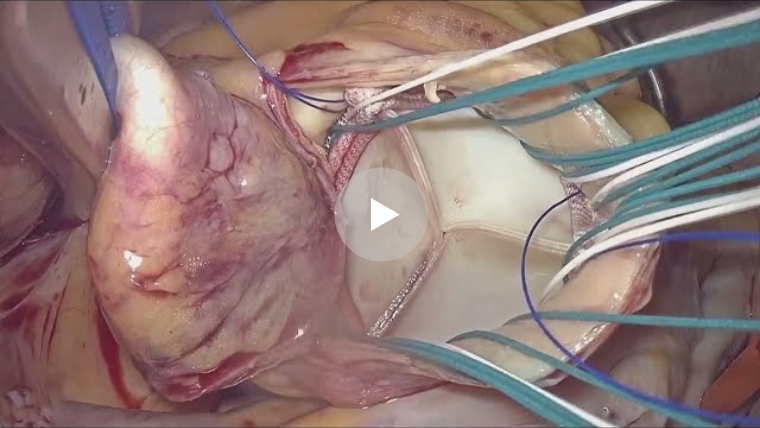
当院でのMICS手術では、主に3D内視鏡というカメラと特殊メガネを使用しています。
拡大され立体視となった画面を見ながら、肉眼では確認できない部位まで詳細に把握し手術を行っております。


- ※画像の無断転用は禁止です
- 低侵襲
- 出血量が少ない、痛みが少ない
- 目立たない傷
- 大きな傷が胸に残らない
- 早期社会復帰
- 手術後早くもとの生活に戻れる
| メリット | デメリット | |
|---|---|---|
| MICS |
|
|
正中切開では僧帽弁の観察が困難な場合がありますが、内視鏡を用いたMICSでは、奥深くの観察が容易になるため視野の深い僧房弁疾患に対して非常に有用です。肉眼の手術に比べて非常に精度の高い形成術を行う事ができます。また、心房細動の治療や脳梗塞予防の左心耳閉鎖術も同じ傷で一度に行うことが可能です。



- ※画像の無断転用は禁止です
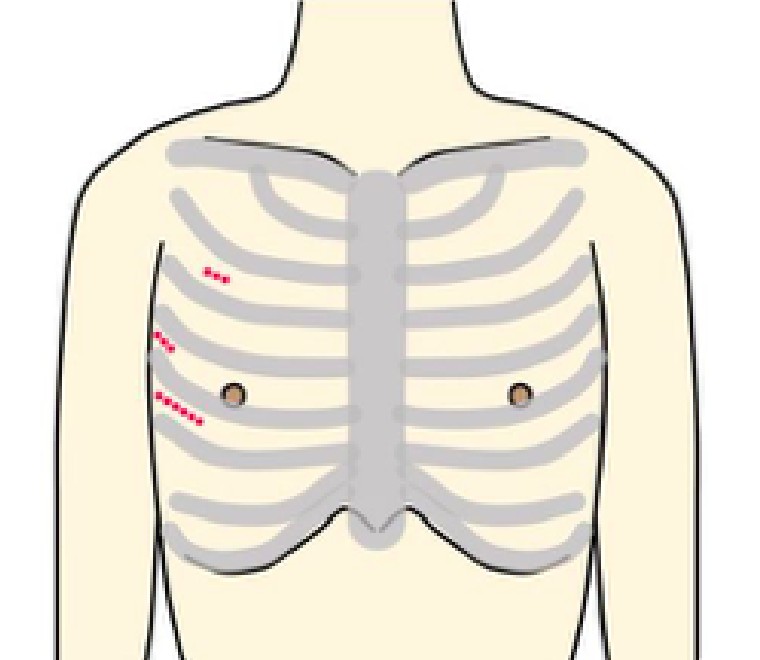
当院では可能な方には3D内視鏡を用いた完全内視鏡下手術、及び傷が正面から目立ちにくい脇の下からの方法で、どちらも骨を切らず治療を行なっております。
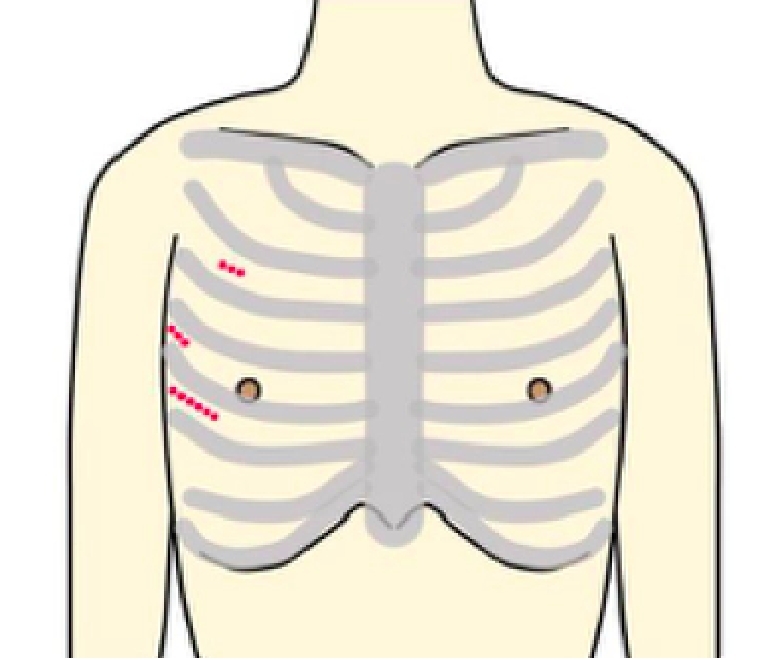
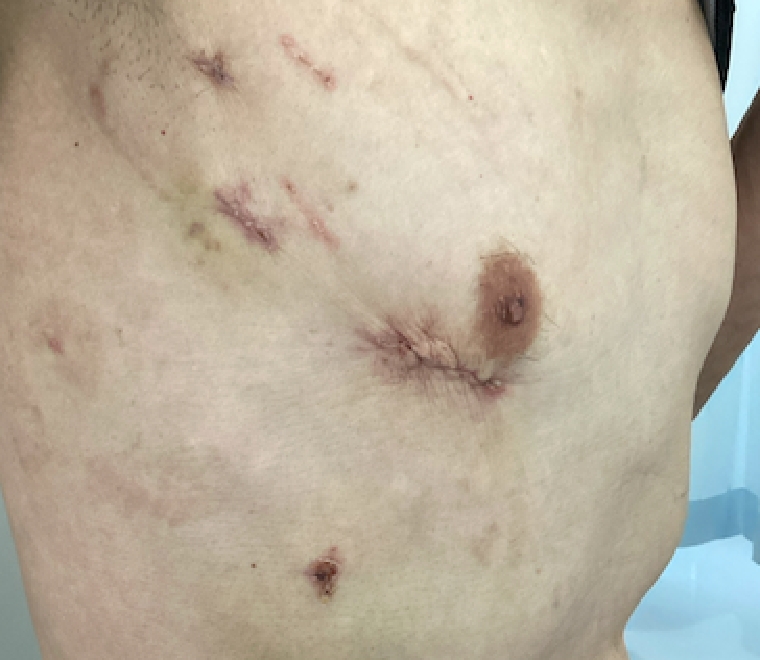


CTなどの術前評価を行い、患者様に適切な治療法を提示いたします。
- ※画像の無断転用は禁止です

主に一箇所のバイパスを行う場合に有用な方法です。小さい傷で行う場合、内胸動脈を採取が困難となる問題があります。カメラを用いない直視法では、視野が悪い為、傷が大きくなりさらに肋骨の間を器具で大きく広げるために、疼痛や美容的な問題があります。3D内視では広い範囲の動脈を小さい傷で採取できる為、これらの問題を解決できる利点があります。ただし、内視鏡採取は豊富な経験が必要な為、全国的にも限られた施設でしか行っておりません。
吻合は傷を痛めないように組織に優しい器具を用いて行います。
この方法を基本として、複数の血管へのバイパス手術を行っています。

- ※画像の無断転用は禁止です
ハイブリッド治療とは本法のMIDCAB (低侵襲直視下冠動脈バイパス術)とカテ―テル治療の長所を組み合わせたものです。
冠動脈バイパス術の長所は、心臓の真ん中を走る一番大事な冠動脈(前下行枝)に内胸動脈をつなげることでカテーテル以上の良好な開存成績が得られる事です。しかし、体の真ん中を大きる切る正中切開法では、体の負担が大きくなってしまいます。一方、ステント治療は静脈を使ったバイパス術とは遜色ない結果であり、体への負担が小さい利点があります。
ハイブリット治療は両者の長所を活かした方法で、高齢者や正中切開が困難な方などには非常に有用な方法と考えております。
循環器内科とのハートチームで患者様の希望に沿った治療を行います。


- ※画像の無断転用は禁止です
生まれつき心臓の中の壁に穴が空いている心房中隔欠損症という病気に対しても、手術適応となる方には当院では完全内視鏡下に手術を行っております。僧帽弁の場合よりもさらに小さい傷で行う事が可能です。

- MICSセンター センター長
心臓血管外科 医長
低侵襲心臓手術認定医 - 後藤 芳宏
- 日本外科学会専門医
- 日本心臓血管外科学会専門医
- 腹部ステントグラフト指導医
- 日本心臓血管外科修練指導医
- 胸部ステントグラフト実施医
- 麻酔科標榜医
- 下肢静脈瘤に対する血管内焼灼術の実施基準による指導医
- 日本外科学会専門医
- 日本心臓血管外科学会専門医
- 腹部ステントグラフト指導医
- 胸部ステントグラフト実施医
- 麻酔科標榜医
- 下肢静脈瘤に対する血管内焼灼術の実施基準による指導医
適応のある症例には低侵襲手術を積極的に行っております。 低侵襲手術はチームの力が非常に大切です。手術に関わるスタッフ全員が手術を深く理解している必要があります。小さな傷からの手術ですので、細心の注意をはらわなければなりません。高い技術、多くの経験、そして盤石のチームワークがなければ、安全に行うことはできません。我々はそれを築き上げてまいりました。今後、低侵襲手術に対するニーズはますます高くなっていくと考えられ、今現在における最高の医療を提供することが我々の使命であると考えております。ご希望やご質問等ございましたら、お気軽にご相談ください。お問い合わせは、心臓血管外科 後藤 芳宏()まで。
- ※画像の無断転用は禁止です
狭心症や心筋梗塞で、狭くなったり詰まった血管の先に新しい血管(グラフト)をつなぎ、血流の迂回路(バイパス)をつくる手術が冠動脈バイパス手術(CABG)です。
バイパスには基本的に以下の血管(グラフト)を使用します。最も重要な冠動脈である左前下行枝には、主に長期開存性に優れた内胸動脈をグラフトに使用します。その他の冠動脈についてはグラフトを組み合わせてバイパスのデザインを行います。
当院では、長期成績が良好と言われる両側の内胸動脈を積極的に使用しています。


- ※画像の無断転用は禁止です
冠動脈バイパス術は、施設間で治療成績に差があると言われています。術後30日以内の死亡率は,年間の施設の手術件数で分けられます。年間手術件数が多い施設が安全に手術を行っている事になります。当院では、開院(1999年)より1500例を超える冠動脈バイパス術を行ってまいりました。

冠動脈バイパス術には、人工心肺を用いて行う場合と、用いないOff-Pump CABGがあります。(人工心肺についてはこちら)
Off-Pump CABGは脳硬塞の発生や腎臓機能の悪化などの合併症が少なく、心臓を停止しないため心臓や全身への負担も少なくなります。日本全体では50%ほどの割合で人工心肺が使用されておりますが、当院では人工心肺の影響を考慮し、ほぼ全例にOff-Pump CABGで行っております。現在はOff-Pump CABGに加えて、「左小開胸によるバイパス術(MIDCAB)」も行っております。

主に大動脈弁、僧帽弁に対する手術です。
三尖弁の手術も同時手術の際に行う場合があります。
- ※画像の無断転用は禁止です
| 長所 | 短所 | |
|---|---|---|
| 機械弁 | 耐久性が良い | 血のかたまりが生じやすいため、予防として半永久的にワーファリンという血液をサラサラにする薬の内服が必要。 |
| 生体弁 | 血のかたまりが生じにくい。(ワーファリンは3ヶ月で内服終了) | 耐久性に欠ける。(弁の劣化 石灰沈着) |

- ※画像の無断転用は禁止です
手術では悪くなった弁を切り取り、新しく人工弁を糸で縫い合わせていきます。手術は人工心肺装置を使い、心臓をいったん止めた上で行います。
可能な患者様には小さい傷で行うことも可能です。
僧帽弁は2つの弁と、心臓から弁を引っ張っている腱索というひも状の部分から成り立っています。手術では、切れた腱索の代わりに新しい人工腱索で補強したり、壊れた部分を切ったり縫い合わせたりして修復した後、弁の周りに特殊なリングを縫いつけて形を整えます。弁置換のようにワーファリンの内服は必要でなく、心臓の機能を温存でき長期成績も良好なため、弁形成術を第一選択としています。


当院では、僧帽弁形成術を行う場合には可能な限り全例に内視鏡手術で行っております。
- ※画像の無断転用は禁止です
形成術が施行できない病変に対して僧帽弁置換術が選択されます。
<例>広範囲な弁病変、感染による重度の弁破壊など形成術が技術的に困難な症例、硬化の強いリウマチ性弁病変弁輪石灰化の強い透析例などが僧帽弁置換術の対象となります。
三尖弁形成術/置換術/先天性疾患
当院では様々な心臓血管手術について対応しております。ご不明な点などについてはご相談ください。
大動脈瘤は、偶発的に診断されることが多いですが、一定のサイズを超えると破裂する可能性があり、破裂をきたした場合の死亡率は80%以上とされ、破裂前の治療が大事になります。治療法は、人工血管置換術とステントグラフト内挿術があります。
胸や腹部を開けて瘤を完全に切除し、人工血管に取り替える手術です。
全身麻酔が必要で体への負担はありますが、瘤を取り除くため確かな治療効果が期待できます。


- ※画像の無断転用は禁止です
併存疾患や年齢により人工血管置換術に耐えれない方に向けて、体への負担が少ない治療が開発されました。
足の付け根の血管から、カテーテルを使用して人工血管(ステントグラフト)を大動脈に挿入し、大動脈瘤破裂を防ぐ治療になります。


当院では皮膚を切開しないで行うステントグラフト治療を積極的に施行しております。他施設に先駆けて2013年から皮膚を切開しないでステントグラフト治療を行い、胸部大動脈瘤でも導入しております。導入から500例を超える症例に皮膚を切開しないステントグラフト治療を行いましたが、入院日数は平均3-6日です。局所麻酔で行うため、全身麻酔が困難といわれた方に対しても安全に治療をしています。


腹部大動脈瘤破裂に対して施行した緊急ステントグラフト内挿術

胸部大動脈瘤に対して施行したステントグラフト内挿術

- ※画像の無断転用は禁止です
| 利点 | 欠点 | |
|---|---|---|
| 人工血管置換術 |
|
|
| ステントグラフト内挿術 |
|
|
大動脈解離は、突然発症する疾患で、大動脈に亀裂が入り、血管が裂ける病気です。急性期には解離した血管壁が薄くなり、破裂を起こす可能性や主要臓器への血流が遮断されることで臓器障害を引き起こす可能性があります。治療法は、動脈瘤と同様に人工血管置換術とステントグラフト内挿術があり、病態に合わせて適切な治療を行います。

- ※画像の無断転用は禁止です
当院では大動脈解離の治療法にオープンステントグラフトを導入しています。オープンステントグラフトは広範囲の解離部分に対して治療効果が得られる利点があります。


- ※画像の無断転用は禁止です
解離した場合によっては、ステントグラフト治療が適応になることがあります。大動脈解離に対するステントグラフト治療は専門性が高く、心臓血管に特化した当院の大動脈専門スタッフが慎重に判断して施行しています。


白矢印が大動脈の亀裂、赤矢印はステントグラフトで亀裂を閉鎖していることを示す。
髙木晶「循環管理のすべて」「急性大動脈解離 治療」 (髙木晶・木下順久、総合医学社、2022)
- ※画像の無断転用は禁止です
当院では豊富な経験により多くの方に治療を施行しております。特にハイブリッド治療と呼ばれる「血管バイパス手術とステントグラフト治療」を組み合わせた治療があり、体への負担を最小限に抑えた方法です。他院で治療が困難といわれた大動脈瘤・大動脈解離の方も、お気軽にご相談下さい。



- 大動脈センター センター長
心臓血管外科 - 髙木 晶
- 麻酔科標榜医
- 外科専門医
- 脈管専門医
- 循環器専門医
- 救急医学会推薦インフェクションコントロールドクター
- 日本心臓血管外科学会専門医
- 腹部ステントグラフト指導医
- 胸部ステントグラフト指導医
- 血管外科学会認定血管内治療医
- 下肢静脈瘤に対する血管内焼灼術の実施基準による指導医
- 麻酔科標榜医
- 外科専門医
- 脈管専門医
- 循環器専門医
- 救急医学会推薦インフェクションコントロールドクター
- 腹部ステントグラフト指導医
- 胸部ステントグラフト指導医
- 血管外科学会認定血管内治療医
- 下肢静脈瘤に対する血管内焼灼術の実施基準による指導医

- テクニカルアドバイザー
循環器内科 部長 - 木下 順久
- 認定内科医
- 循環器専門医
- 心血管インターベンション治療学会専門医
- 腹部ステントグラフト指導医
- 胸部ステントグラフト指導医
- 頸動脈ステント指導医
- 認定内科医
- 循環器専門医
- 心血管インターベンション治療学会専門医
- 腹部ステントグラフト指導医
- 胸部ステントグラフト指導医
- 頸動脈ステント指導医
- ※画像の無断転用は禁止です
下肢の表在静脈が著明に拡張・屈曲・蛇行した状態で立位で拡張、臥位で縮小するのが特徴です。




静脈弁が壊れる原因は様々ですが、静脈弁が壊れると逆流が生じ、血液が貯留するので太くなり、そして屈曲や瘤化を認めます。
- ※画像の無断転用は禁止です

症状としては静脈血が貯留することによる症状です。静脈は酸素分圧が低いので様々な症状で出現します。なかでも、下腿痙攣はつらいようです。写真のように外観が醜くなることがあります。
- むくみ、だるい、重い(夕方になると酷い)
- 痛む、ほてる、かゆみ、色素沈着、潰瘍
- こむら返り(ふくらはぎの痙攣)
- 美容的な悩み(ファッション等の制限)
- ※画像の無断転用は禁止です

危険因子としては、いろいろと言われていますが、下記のようなものが挙げられています。
- 性別 女性に多い
- 年齢 年齢とともに増加する
- 遺伝 あり(親に静脈瘤のある人)?
- 妊娠分娩 きっかけになる。特に2回目以降。
- 生活習慣 立ち仕事(美容師、調理師、店員)、肥満
- ※画像の無断転用は禁止です
治療としては、静脈うっ滞を改善するために様々な方法があります。
-
A
静脈のうっ滞を軽減する!
- 脚を圧迫する特殊な編み方
- 下肢静脈の血流還流を促進
- 圧迫圧:足首(強)→太もも(弱)心臓へ血液が流れやすくするため
- 正しいサイズを着用しないとダメ!色、サイズが豊富

- ※画像の無断転用は禁止です
-
B
静脈の逆流を止める!


静脈瘤の原因となっていた静脈を抜去
- ※画像の無断転用は禁止です
基本的には皮膚に注射をして行うため、皮膚を切る必要がありません。カテーテルから高周波で熱を発生させ行います。


- ※画像の無断転用は禁止です
血管内焼灼術と同様、皮膚を切る必要がありません。
カテーテルから瞬間接着材(シアノアクリレート)を血管内に注入します。

- シアノアクリレート系薬剤アレルギー(まつ毛エクステンション、付け爪、カツラ接着 など)
- シックハウス症候群
- 膠原病、一部のアレルギー疾患を有する方には適しません。
- ※画像の無断転用は禁止です
-
C
静脈瘤を見えないようにする!
静脈内皮細胞に障害を与えて血栓形成➡線維化させる方法です。

網目状静脈瘤が目立たなくなります。
硬化療法に適した静脈瘤かどうかは専門医師が判断します。

- ※画像の無断転用は禁止です
写真のように針を刺して専用器具で静脈瘤を取り除きます。治療中は局所麻酔を施行しているため痛みはほとんどありませんし、メスを用いない方法で行うため、傷が目立たないのが当院の特徴です。



- ※画像の無断転用は禁止です
心臓の手術では、心臓が動いて血液が循環したまま細かな手術をする事は難しく、心臓を停止して手術を行う場合があります。その際に使用するのが人工心肺と呼ばれる装置です。動脈と静脈に管を挿入してローラーポンプという装置を使って全身に血液を送っています。静脈血を人工肺という器械を使って二酸化炭素と栄養である酸素を交換します。
人工心肺という装置を使うと、心臓や肺が働かなくとも脳などの全身の組織に必要な血液が送られるので、手術を受ける患者さんの生命を維持することができます。しかしながら、人工心肺の長時間の使用により、脳血管障害、肺、腎臓障害、出血傾向などの合併症が発生してしまう可能性もあります。当院では、人工心肺の専門資格を所得した経験豊富な臨床工学技師4名が常勤し安全第一に取り組んでおります。


- 臨床工学技士 主任
- 佐合 満
- 体外循環技術認定士
- 心血管インターベンション技師
- ※画像の無断転用は禁止です
| 手術の種類 | 手術時間 | 入院日数 |
|---|---|---|
| 冠動脈バイパス術 | 3 - 5時間 | 8 - 12日 |
| 弁置換術 | 2 - 4時間 | 8 - 12日 |
| 胸部大動脈人工血管置換術 | 3 - 6時間 | 8 - 12日 |
| 腹部大動脈人工血管置換術 | 2 - 3時間 | 7 - 10日 |
| 低侵襲心臓手術 | 2 - 4時間 | 3 - 6日 |
- 外来受診
- 手術の必要性、手術に必要な検査の説明などを行い、入院日、手術日を決定いたします。遠方からご紹介の場合は、事前に手術日を決定して直接入院していただくこともあります。
- 入院前検査
- 手術に必要な検査を予約し受けていただきます。基本的には外来にて日帰りで出来る検査ばかりです。
- 手術の説明
- 入院前もしくは入院後に手術についての詳しい説明を1時間前後かけて、担当医から患者さまご本人とご家族の方に説明させていただきます。
- 手術入院
- 基本的に手術の前日もしくは前々日の入院となります。このとき追加で必要な検査があれば受けていただきます。
- 手術前日
- 前日は下剤と眠剤を内服していただき、21時以降は絶飲食となります。
- 手術当日
-
手術当日は朝9時30分に手術室に入ります。
手術室に入る前にシャワーに入っていただき、手術前に全身をきれいにしていただきます。また腕に点滴をさせていただきます。
手術室に入った後は、麻酔をかけて手術に入ります。
手術室では麻酔がかかるまでの間、患者さまにリラックスしていただけるように、お好きな音楽をかけることが出来ます。麻酔がかかり手術の準備が整うまで1時間前後かかりますので、手術が終了して病棟に戻られるまでには、手術時間プラス1~2時間前後かかることになります。ご家族の方は当日の朝は、手術室に入る1時間程度前に来院していただき、手術中はご家族控え室にてお待ちいただくことになります。
術後の経過は、手術の種類や難易度、また患者さま個々の術前の状態によっても変わってきますので一概には言えませんが、大まかな目安として、順調に回復された場合の流れを示します。
- 手術当日
-
手術後は集中治療室に入室して、専門スタッフにより厳密な管理が行われます。
この時点ではまだ、麻酔がかかっていて患者さまは眠ったままです。
手術が終わりましたら担当の医師から、ご家族に手術中の経過をお話させていただきます。
麻酔から目が覚めるのは、夜中もしくは翌朝となりますので、ご家族の方には一度、患者さまのお顔を見ていただき、その後は自宅で休んでいただくこととなります。
- 翌日
- 麻酔からしっかり覚めて、お話をしたりベッドの上で体を動かすことが出来るようになります。ベッドの上で座る練習から始めましょう。夕方からは水分が取れるようにもなります。
- 2~3日目
-
この頃からお食事が開始となります。
体についている点滴などのチューブが抜けていき、体が身軽になりますので、ベッドから降りて、自分の足で立ったり部屋の中を歩いたり出来るようになります。
また、手術の際に切断した胸の骨を固定するため、胸に胸骨バンドという器具をつけて生活していただきます。
- 5~6日目
- お部屋の外のトイレに行ったり、身の回りのことがある程度できるようになってきます。
- 7~9日目
- この頃からシャワーにも入れるようになります。
- 10~14日目
-
退院後の栄養指導など、退院に向けての準備をしていただきます。
心臓カテーテル検査、心臓超音波検査、CT検査など手術後の状態を確認して、問題なければ、退院後の生活指導を受けていただき退院となります。
- 集中治療室を出られた患者さまは、ご自分の身の回りのことが出来るようになるまでの間、一般病棟の個室にてリハビリを進めていただきます。この間、お付き添いのご家族の方には、患者さまのリハビリのお手伝いをお願いしております。必ずしもずっと付き添っている必要があるわけではありませんが、ご高齢で痴呆が強い場合や、手術の影響で一時的に不穏になっている場合など、患者さまの状況によってはこちらからお願いすることもあります。ご家族で付き添える方がいない場合は、看護師と相談の上、臨機応変に対応させていただきます。
- 退院後2週間
- 退院後初めての外来受診となります。傷のチェックやお薬の調節、いくつかの必要な検査をさせていただきます。この頃はまだ、家の中で身の回りのことをする程度にとどめましょう。
- 手術後1ヶ月
- ご自分のお体と相談して調子が良いようであれば、この頃からお天気の良い日に散歩に出たり外食をしたりと、少しずつ外に出てみましょう。また、無理をしない程度であれば、家の中での簡単な仕事や作業などをしてもかまいません。
- 手術後2ヶ月
- 個人差はありますが胸の傷や骨がしっかりと回復してくる時期になりますので、外来の担当医師から許可が出れば胸骨バンドを外して、車や自転車の運転などが出来るようになります。外でのお仕事や作業もご自分の体力と相談しながら開始して構いません。
- 手術後6ヶ月
- ご自分のお体と相談して調子が良いようであれば、この頃からお天気の良い日に散歩に出たり外食をしたりと、少しずつ外に出てみましょう。また、無理をしない程度であれば、家の中での簡単な仕事や作業などをしても構いません。
退院後は当院の外来を何度か受診していただき、その後はご紹介いただいた先生のもと、もしくはかかりつけの先生のもとで経過を診ていただくことになります。また、遠方からお越しの患者さまは退院後、紹介してくださった先生、もしくは地元のかかりつけの先生のもとで経過を診ていただくことになります。
退院後、約2ヶ月間は日常生活でいくつかの禁止事項があります。
- 自動車の運転
- バイク、自転車の運転
- 2kg以上の重いものを持つこと
-
以上の3点は手術の際に切断した胸の骨に大きな負担がかかりますので、骨がしっかりとくっつくまでの間は控えるようにして、胸骨バンドをしっかりしましょう。手術から2ヶ月が過ぎて骨がしっかりとくっつけば、外来で担当医師から許可が出ます。また、お食事に関しては、基本的にバランスよく食べることが大切で、極端に偏った食事でなければ何を食べても構いません。ただし、手術の種類や、合併している病気によってはいくつかの食事制限が必要な方もいます。例えば、人工弁の置換手術を受けられワーファリンというお薬を飲まれている方は、納豆やクロレラといったビタミンKを豊富に含む食材は食べることが出来ません。また、腎臓の機能が低下している方や糖尿病を合併している方などは食事療法を行う必要があります。入院中に栄養士の方から食事指導を受けることが出来ますし、退院後も定期的に栄養教室を開催していますので、ぜひ利用していただければと思います。
何か不明な点やわからないことがありましたら、外来受診の際に担当医師にお尋ねください。
手術を含めた入院にかかる医療費は、手術の種類や入院期間によって違いはありますが、通常三割自己負担の場合で、おおよそ100~200万円となります。また、現在の保険制度では、一ヶ月で一定の額を超える医療費は高額医療費とみなされ健康保険から払い戻しされることになっており、払戻金は所得によって異なります。入院を含む、医療費に関するご相談など詳しくは、「会計窓口」までお問い合わせ下さい。